A complicated case of postoperative pelvic pain and lower urinary tract dysfunction
DOI: 10.22591/magyurol.2022.1.romicsm.37
Authors:
Romics Miklós dr., Keszthelyi Attila dr., Majoros Attila dr.
Semmelweis Egyetem, Urológiai Klinika, Budapest (igazgató: Nyirády Péter dr.)
Summary
The development of adhesions and the consequent persistent abdominal pain are common complications of pelvic (gynecological) interventions. Another frequent complication after these operations (ie. hysterectomy) is the lower urinary tract dysfunction. The case at hand presents a rare combination of these unfortunate consequences, and demonstrates the proper diagnostic and urological-surgical resolution.
LAPSZÁM: MAGYAR UROLÓGIA | 2022 | 34. ÉVFOLYAM, 1. SZÁM
Összefoglalás
A kismedencei nőgyógyászati beavatkozások gyakori szövődménye összenövések kialakulása, illetve a következményesen megjelenő, perzisztáló alhasi fájdalom. Szintén gyakran látott következmény (főként méheltávolítást követően) az alsó húgyúti diszfunkció. Az általunk prezentált eset a két szövődmény ritka kombinációját, annak kivizsgálását és urológiai-sebészeti megoldását mutatja be.
Bevezetés
A nőgyógyászati műtéteket követően megjelenő alsó húgyúti diszfunkció közismert és ritkának egyáltalán nem mondható probléma: radikális hysterectomiát követően 5-10%-ban tapasztalunk intervenciót igénylő vizeletretenciót (1–3). Ezekben az esetekben közös, hogy a perifériás idegsérülés miatt csökken vagy elvész a hólyagtelődés érzékelése, a funkcionális hólyagkapacitás megnő, a kontraktilitás csökken és ennek következtében vizeletretenció jelenik meg (4). A ginekológiai-sebészeti beavatkozások másik gyakran tapasztalható szövődménye, az akár 20-40%-ban előforduló krónikus kismedencei fájdalom (5).
Munkánkban egy laparoszkópos nőgyógyászati beavatkozáson átesett betegünk esetét mutatjuk be, ahol a kéttípusú komplikáció ritka kombinációját figyeltük meg: a megszokottakkal szemben betegünknél radikálisan lecsökkent a hólyagkapacitás, és – megtartott detrúzor-kontraktilitás mellett – teljes vizeletrekedés is kialakult.
Esetbemutatás
A 45 éves nőbeteg két hónappal korábban történt laparoszkópos bilaterális salpingectomiát (és kiterjedt adheziolízist) követően kialakult, progrediáló nehézvizelés (amely végül totálretencióhoz vezetett) és alhasi fájdalom miatt kereste fel intézetünket. Anamnéziséből kiemelendő két császármetszés és mióma miatt laparotomiából végzett hysterectomia, egyéb ismert, kezelt betegsége nem volt. Vizelési próba – alfa-blokkoló, majd tizanidin mellett – nem hozott eredményt, erős vizelési inger (és alhasi fájdalmak) mellett vizeletet üríteni nem tudott, így továbbra is állandó katéter viselésére kényszerült, amely extrém diszkomforttal és szociális, illetve nemi életének teljes megszűnésével járt.
Klinikánk urodinamikai rendelésén ezért komplett urodinamikai vizsgálatot (cisztometriát és nyomás-áramlás vizsgálatot) végeztünk: a beteg a telődési fázis során a hólyagteltséggel arányosan fokozódó vizelési ingert és fájdalmat jelzett, 120 ml fölé a hólyagot már nem tudtuk tölteni, a compliance a mért tartományban normális volt. Ezen funkcionális hólyagkapacitást elérve vizeletürítési próbálkozás alatt 40 H2O cm amplitúdójú detrúzor-kontrakció volt látható, vizeletürülés nélkül. Az urodinamikai leletben hiperszenzibilis, a mért tartományban normális aktivitású és tágulékonyságú, ugyanakkor jelentősen csökkent kapacitású, normális kontraktilitású húgyhólyagműködést igazoltunk, a vizelési képtelenség hátterében pedig funkcionális alsó húgyúti obstrukciót véleményeztünk. A húgyhólyag motoros funkciójának miogén, illetve neurogén eredetű károsodását kizártuk. Neurológiai kivizsgálás, hasi-kismedencei CT- és MR-vizsgálatok nem állapítottak meg a vizeletürítési képtelenséget, vagy a hólyagkapacitás csökkenését magyarázó egyértelmű eltéréseket – csupán kiterjedt összenövéseket igazoltak. Hólyagtükrözés a csökkent hólyagkapacitáson kívül szintén nem igazolt eltérést, ám a hólyag töltése közben (mint ahogy a cisztometria során is) extrém erősségű hólyagtáji fájdalom és vizelési inger lépett fel. A hólyagnyakon organikus szűkületet nem láttunk. A beteg alhasi fájdalmai a kivizsgálás hetei alatt fokozódtak, fájdalomcsillapító igénye megnőtt. Az erősen csökkent hólyagkapacitás és a katéterezés során észlelt fájdalom miatt a beteg az intermittáló önkatéterezéstől elzárkózott, szuprapubikus katétert a hasi katéter mellett megjelenő fokozott fájdalom miatt nem tolerálta. A katéterviselés mellett megjelenő extrém pszichés stressz, diszkomfort és fájdalom felvetette a panaszok pszichoszomatikus eredetét, azonban az urodinamikai vizsgálat által igazolt hólyagkapacitás-csökkenés és klinikai pszichológiai vizsgálat kizárta ezt.
Munkacsoportunk többszöri konzultációja során igyekeztünk megoldást találni eme kettős problémára, elsősorban a hólyagkapacitás növelésére. Antikolinerg és béta-3-agonista gyógyszeres kezelést indítottunk, ám mivel a beteg vizeletürítésre továbbra is képtelennek mutatkozott és az önkatéterezést elutasította, műtéti megoldást választottunk. A beteg preferenciája miatt nem adhattunk intradetrúzor onabotulinumtoxin-A injekciót sem, mert bár az a hólyagkapacitást növelhette volna és akár a fájdalmat is csillapíthatta volna, a perzisztáló vizeletretenciót nem oldotta volna meg. Szakrális neuromoduláció (SNM) lett volna a következő lehetőség, azonban a műtét eredményességének kérdésessége (a csökkent hólyagkapacitás és fájdalom hátterében etiopatológiai tényezőként elsősorban a korábbi műtétek után kialakult összenövéseket gondoltuk, amelynek kezelésére az SNM kevéssé lett volna hatékony) és az önkatéterezés elhagyhatóságának bizonytalansága miatt a beteg ezt a terápiás eljárást, csakúgy, mint a húgyhólyag augmentációját (ugyancsak az önkatéterezés szükségességének félelme miatt) elutasította. További munkacsoporti, klinikai egyeztetés és a beteggel folytatott intenzív diszkusszió után a húgyhólyag eltávolítását és Bricker-féle ileum conduitot (ureteroileocutaneostomiát) végeztünk. Feltárás során a húgyhólyagot borító, peritoneumhoz húzódó kiterjedt béladhéziókat észleltünk, ugyanakkor a húgyhólyag kétoldalt a medencéhez is erősen fixált volt. Ezen intraoperatív szituáció megerősített minket abban, hogy önmagában az adheziolízis, a kiújulás fokozott kockázata miatt nem jelenthetett végleges megoldást, nem kerülhettük el a húgyhólyag eltávolítását. A posztoperatív időszak eseménytelen volt. A beteg fájdalma a műtétet követően szűnt (emissziójakor a preoperatív VAS 10-ről 3-ra, két hónappal később már 0-ra csökkent), a fájdalom és a katéterviselés miatt csorbult életkörülményei (munkavállalási képesség, nemi élet, általános hangulat) is jelentősen javultak.
Megbeszélés
Nőgyógyászati okból végzett kismedencei műtétek az esetek 20-40%-ában járnak hosszabb-rövidebb ideig tartó, kisebb-nagyobb mértékű kismedencei fájdalmakkal. Ezek hátterében álló letapadások oldása az esetek kb. 70%-ában csökkenti a fájdalmakat, azonban a sebész gyakran „nem lát” egyértelmű adhéziókat, és minden ilyen műtét magában hordozza a bél-, és hólyagsérülés veszélyét is (5). Az adhéziók kialakulásának megelőzésére számos kísérlet látott már napvilágot (krisztalloidok, icodextrin stb.), de túlzás lenne azt állítani, hogy még ne lenne lehetőség ezen megoldások tökéletesítésére (6). Talán az egyik legfontosabb, amit megelőzés címén tehetünk a hasüreget érintő nyílt hasi, laparoszkópos és hüvelyi műtéteket követően: törekedni az eredeti anatómiai szituáció helyreállítására, amelynek alapfeltétele a peritoneum zárása.
A fenti esetben egyszerre két problémával álltunk szemben: a vizeletürítési képtelenséggel és a hólyagtelődésre fokozódó hasi fájdalommal (és az ennek következtében kialakult hólyagkapacitás-csökkenéssel).
Az utóbbit még meg tudtuk magyarázni a húgyhólyag többszöri hasi beavatkozás következményeként megjelenő adhéziók okozta patológiás mértékű fixáltságával (1. ábra), amely a hólyag telődésekor egyre növekvő fájdalmat és így ennek következtében kialakuló funkcionális jellegű hólyagkapacitás-csökkenést okozott. A vizeletürítési képtelenség eredete már nem volt ilyen egyértelmű: az akontraktilis hólyagműködést és az organikus alsó húgyúti obstrukciót urológiai, a központi idegrendszeri probléma jelenlétét neurológiai vizsgálat zárta ki.
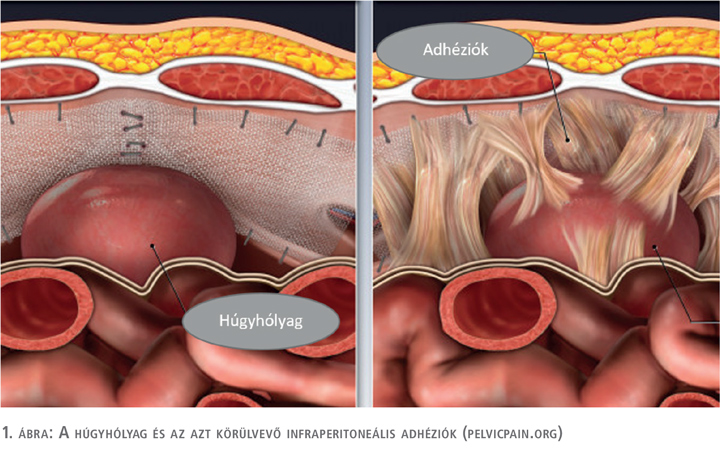
A hólyag részleges perifériás idegi denervációja, amely a radikális méheltávolító műtéten átesett betegek körében kialakult vizeletürítési nehézség vizsgálatakor már többször felmerült, mint patomechanikai eredet, szintén oka lehetett a retenciónak (7). Ugyanakkor ehhez az is hozzátartozik, hogy radikális kismedencei operációkat követően inkább a detrúzorfunkció csorbulása jellemző: a vizeletürítési panaszok, retenció, hátterében a csökkent detrúzor-kontraktilitás áll, esetünkben azonban nem igazoltunk hipo-, vagy akontraktlitást (8). Felmerült továbbá a Fowler-szindróma lehetősége is, ám a retenció hirtelen, a nőgyógyászati beavatkozással szinkron történt kialakulása valószínűtlenné tette ezen elméletünket (9). Így, feltételezésünk szerint, leginkább a hólyagtáji fájdalom következtében másodlagosan megjelenő sphincterspazmus (tehát funkcionális alsó húgyúti obstrukció, nevezhetjük akár pszeudodisszinergiának is) állhatott a vizeletürítési képtelenség hátterében.
A konzervatív terápia eredménytelenségét követően sebészi megoldásra volt szükség, azonban ennek megválasztása előtt feltétlenül indokolt volt a pszichológiai etiológia kizárása, amelyben pszichológus, pszichiáter kollégák voltak segítségünkre: az ismételt kivizsgálások elvetették a pszichoszomatikus eredetet. Első gondolatunk a húgyhólyag botulinum toxin kezelése volt, azonban kevéssé valószínű, hogy adhéziók okozta fixáltságból eredő fájdalmakat ez a beavatkozás önmagában kellően javította volna. Ennél is fontosabb, hogy az onabotulinumtoxin-A intradetrúzor injekcióját követően – feltehetően – továbbra is szükséges intermittáló önkatéterezéstől a beteg igen határozottan elzárkózott. Az eredménytelenségtől tartva, továbbá a beteg elutasítása miatt vetettük el a szakrális neuromoduláció lehetőségét is (10–12). Ezt követően a hólyag augmentációja merült fel, mint megoldás, amely bár a fájdalmakat megszüntette volna és a normális hólyagkapacitást is helyre állíthatta volna, azonban a beteg továbbra sem hajlott az önkatéterezés betanulására (13). Ugyanezen okból nem jött szóba Mitrofanoff-sztóma kialakítása sem. A hólyag eltávolítása és ezzel a hólyagfájdalom megszűntetése azonban reménykeltő volt számára, így preoperatív pszichológiai evaluáció és igen részletes tájékoztatás (urológussal, fájdalomterapeutával és sztómaterápiás nővérrel együtt) után, elvégeztük a műtétet. Bár a műtét előtt még felmerült bennünk, hogy az összenövések esetleges oldása önmagában is terápiás hatású lehet, a műtét során, előző feltételezéseinkkel összhangban, olyan jelentős letapadásokat találtunk, amelyek teljes megszüntetése, a hólyag kívánt mértékű felszabadítása, mobilizálása a teljes perifériás idegi denerváció veszélyével fenyegetett, illetve a recidív összenövések kialakulása szinte borítékolható volt. Ezért, az előzetes tervekkel összhangban a hólyagot eltávolítottuk és a fenti vizeletdeviációt elvégeztük.
Következtetés
Az általunk bemutatott eset alapját a kismedencei műtéteket követően kialakult intraabdominális, perivesicalis letapadások adják, de a vizeletürítési képtelenség tette igazán komplexszé a képet. Közleményünkkel szerettük volna felhívni a figyelmet a kismedencei műtétek után észlelhető funkcionális panaszokra, amelyek kezelése lépcsőzetes, de szélsőséges esetekben, akár radikális sebészi beavatkozásra is szükség lehet a betegek panaszainak megszüntetése céljából. Tekintettel arra, hogy az ilyen összetett funkcionális panaszok széles körű interdiszciplináris kivizsgálást és széles kezelési spektrumból választott, egyénre szabott terápiát igényelnek, javasolt ezen betegek centralizált kezelését olyan intézményekben végezni, ahol az ellátás személyi és technikai feltételei is adottak. Csak akkor vagyunk képesek bonyolult, összetett panaszok értelmezésére és annak kezelésére, ha a menedzsment teljes repertoárja birtokunkban van. Esetünkben a kivizsgálás és a (helyes) terápiás döntés megválasztása, a beteggel történt megannyi konzultáció és orvosi értelemben vett rizikóanalízis mind-mind egy-egy lépcsőfokok voltak a kezelés sikeréhez vezető úton.
Irodalom
1. Smorgick N, DeLancey J, Patzkowsky K, Advincula A, Song A, As-Sanie S. Risk factors for postoperative urinary retention after laparoscopic and robotic hysterectomy for benign indications. Obstet Gynecol 2012 Sep; 120(3): 581–6. https://doi.org/10.1097/AOG.0b013e3182638c3a
2. Everaert K, De Muynck M, Rimbaut S, Weyers S. Urinary retention after hysterectomy for benign disease: extended diagnostic evaluation and treatment with sacral nerve stimulation. BJU Int 2003 Apr; 91(6): 497–501. https://doi.org/10.1046/j.1464-410X.2003.04135.x
3. Altman D, Granath F, Cnattingius S, Falconer C. Hysterectomy and risk of stress-urinary-incontinence surgery: nationwide cohort study. Lancet 2007 Oct 27; 370(9597): 1494–9. https://doi.org/10.1016/S0140-6736(07)61635-3
4. Roovers JP, Van Der Brom JG, Huub van der Vaart C, Fousert DM, Heintz AP. Does mode of hysterectomy influence micturition and defecation? Acta Obstet Gynecol Scand 2001; 80: 945–51. https://doi.org/10.1080/791200711
5. van den Beukel BA, de Ree R, van Leuven S, Bakkum EA, Strik C, van Goor H, Ten Broek RPG. Surgical treatment of adhesion-related chronic abdominal and pelvic pain after gynaecological and general surgery: a systematic review and meta-analysis. Hum Reprod Update 2017 May 1; 23(3): 276–288.
6. Duffy DM, diZerega GS. Adhesion controversies: pelvic pain as a cause of adhesions, crystalloids in preventing them. J Reprod Med 1996 Jan; 41(1): 19–26.
7. Chen GD, Lin LY, Wang PH, Lee HS. Urinary tract dysfunction after radical hysterectomy for cervical cancer. Gynecol Oncol 2002 May; 85(2): 292–7. https://doi.org/10.1006/gyno.2002.6614
8. Manchana T, Prasartsakulchai C, Santingamkun A. Long-term lower urinary tract dysfunction after radical hysterectomy in patients with early postoperative voiding dysfunction. Int Urogynecol J 2010 Jan; 21(1): 95–101. https://doi.org/10.1007/s00192-009-0996-5
9. Mevcha A, Drake MJ. Etiology and management of urinary retention in women. Indian J Urol 2010; 26(2): 230–235. https://doi.org/10.4103/0970-1591.65396
10. Majoros A, Romics M, Ali A, Hamvas A, Molnár PJ, Keszthelyi A, Nyirády P. Hiperaktív (túlműködő) hólyag kezelése botulinumtoxin-A-terápiával (The treatment of overactive bladder syndrome with onabotulinumtoxinA therapy) Orv Hetil 2021; 162(36): 1459–1465. https://doi.org/10.1556/650.2021.32288
11. Pytel Á, Szücs K, Kovács N, Balás I. Detrusor diszfunkciók minimál invazív műtéti megoldása (Botulinum toxin terápia, sacralis neuromoduláció) MUT XVI. Kongresszusa 2011 – poster
12. Romics M, Kiss G, Erőss L, Nyirády P, Majoros A. Kezdeti tapasztalataink sacralis neuromodulációval az idiopathiás vizeletretenció kezelésében. MAGYAR UROLÓGIA 2017; 29(4): 167–172. https://doi.org/10.22591/magyurol.2017.4.romicsm.167
13. Kubik A, Keszthelyi A, Nyirády P, Majoros A. Húgyhólyag-augmentáció: a neurogén hólyagdiszfunkció kezelési lehetősége. Magy Urol 2018; 30(1): 26–29. https://doi.org/10.22591/magyurol.2018.1.kubika.12